Melanoom on nahavähk, mida on endiselt raske tõhusalt ravida. Kõige olulisemat rolli selle vastu võitlemises mängib haiguse ennetamine ja varajane diagnoosimine, mis suurendab oluliselt ravivõimalusi. Millised on melanoomi sümptomid? Kuidas seda ravitakse?
Sisukord
- Melanoom: riskifaktorid
- Melanoom: sümptomid
- Melanoom: tüübid
- Melanoom: diagnoos
- Melanoom: etapid
- Melanoom: ravi
- Levinud (üldistatud) naha melanoom: ravi
- Melanoom: adjuvantravi
- Melanoom: prognoos
Melanoom (pahaloomuline melanoom, ladina keeles. melanoom malignum) on naha, limaskesta või silma uveaalse membraani vähk, mis pärineb melanotsüütidest. Vastupidiselt levinud arvamusele tekivad enamus melanoomid isegi mitme mooliga patsientidel de novo, s.t mitte juba olemasoleva pigmenteerunud nevuse, vaid terve naha põhjal.
Spetsialistid hoiatavad, et melanoomi esinemissagedus suureneb süstemaatiliselt kogu maailmas - selle vähi esinemissagedus kasvab aastas 3-7 protsenti (Poolas meestel 2,6 protsenti ja naistel 4,4 protsenti). Muidugi on see osaliselt tingitud suuremast avastatavusest ja üldsuse teadlikkusest, kuid tõenäoliselt on see seotud ka suurema loodusliku ja kunstliku ultraviolettkiirgusega kokkupuutega.
Melanoom on kõrge raskusastmega vähk - see võib anda metastaase lähedalasuvatesse lümfisõlmedesse ja kaugematesse metastaasidesse (sh muudesse nahapiirkondadesse, kopsudesse, maksa).
Poolas täheldatakse melanoomi haigestumuse ja suremuse süstemaatilist suurenemist. Viimase 10 aasta jooksul on uute melanoomi juhtude arv suurenenud 74%. Meie riigis põeb melanoomi igal aastal 3,5 tuhat inimest. inimest, umbes 40 protsenti kõigist selle vähi juhtudest avastasid perearstid.
Võimalik, et melanoom on vähi esinemissageduse poolest Poolas 4. kohal, Euroopa keskmine aga 6. kohal. Kahjuks surevad ligi pooled patsientidest seetõttu, et otsivad liiga hilja spetsialisti abi.
Melanoomi ilmnemise piirkond on seotud vanusega. Noortel esineb see tavaliselt rinnal (meestel) või säärtel (naistel). Vanematel inimestel on see kõige sagedamini näol. Pagasiruumi melanoom saavutab haripunkti viiendal ja kuuendal elukümnendil ning peas ja kaelas kaheksandal kümnendil.
Alla 40-aastastel tervetel inimestel, kellel pole häirivaid mutte, tuleks nahka testida iga kolme aasta tagant. Vanemad igal aastal. Kui kellelgi on palju sünnimärke, tuleks neid kontrollida iga kolme kuu tagant.
Melanoom on vähk, mida on endiselt raske tõhusalt ravida. Seetõttu on selle vastu võitlemisel kõige olulisem roll nahahaiguste ennetamine ja varajane diagnoosimine. Kui haigus diagnoositakse varakult, on ravivõimalused väga head. Kahjuks on kordi, kui haigus taastub, mis näitab sageli, et ravi oli ilmne.
Melanoomimetastaaside ilmnemise risk ja aeg sõltuvad primaarse kasvaja paksusest. Kui kasvaja paksus on <1,5 mm, tekivad pooltel patsientidel metastaasid 26 kuu jooksul. Kui paksus on> 4 mm, tekivad pooltel patsientidel metastaasid 10 kuu jooksul. Läätsetäppidest pärinevatel ja pealiskaudselt levivatel melanoomidel on parim prognoos, halvim - nodulaarsed, värvusetud ning raseduse ja sünnituse ajal tekkivad.
Patsientide prognoos halveneb kaugelearenenud melanoomivormide korral - 5-aastased elulemused jäävad Euroopas sõltuvalt allikast vahemikku 41–71% piirkondlikus etapis ja 9–28% üldises staadiumis.
Melanoom: riskifaktorid
Enamik melanoome, isegi mitme mooliga patsientidel, tekivad de novo, st mitte juba olemasoleva pigmenteerunud nevuse, vaid terve naha põhjal.
Ainult 25–40 protsenti melanoomidest areneb koos melanotsüütilise nevusega. Hinnanguliselt on aga melanoomiriski viis korda suurem kui vähem kui 10 mooliga inimestel, kellel on üle 50 melanotsüütilise nevi.
Päikesekaitsekreemid ei kaitse melanoomi, kuid paradoksaalsel kombel suurendavad need selle väljanägemise ohtu tänu sellele, et pikendavad kiirgusega kokkupuute aega.
Melanoomi tekkimist soodustavad tegurid on järgmised:
- liigne kokkupuude nii päikese- kui ka kunstliku UVA- ja UVB-kiirgusega (solaariumid)
- kõrge kumulatiivne kokkupuude päikesega, päikesepõletus lapsepõlves ja noorukieas
- vanus ja sugu - naised on rohkem ohustatud, risk suureneb vanusega
- kerge naha fenotüüp - hele naha jume, hele juuste ja silmade värv, fremklide olemasolu, kerge päikesepõletus
- melanoomi esinemine esimese ja teise astme sugulastel
- varasem melanoomi esinemine samal patsiendil - umbes 5-10 protsenti varasema melanoomiga inimestest arendab seda uuesti
- muu mitte-melanoomse pahaloomulise nahavähi, sealhulgas basaalrakulise kartsinoomi, lamerakk-kartsinoomi esinemine
- düsplastiliste moolide sündroom
- suur hulk pigmenteerunud (melanotsüütilisi) nevusi ja suuri kaasasündinud pigmenteerunud nevusi
- pärgamentnahk (xeroderma pigmentosum) - 100 korda suurem risk
- kõrge sotsiaalmajanduslik seisund
- immunosupressioon ja elundite siirdamine
- jatrogeenne kokkupuude ultraviolettkiirgusega psoraleeniga - fotokemoteraapia (PUVA)
- võimalik, et ioniseeriv kiirgus
Melanoom: sümptomid
Kõigepealt peaks muret valmistama igasugune juba olemasolevate sünnimärkide muutus - pigmenteerunud tumedad, sinised, sinakad, mustad ja ka värvusetud. Arsti (onkoloogi, onkoloogi kirurgi, dermatoloogi) konsultatsiooni peaks tingima muu hulgas:
- paksenemine
- punetus sünnimärgi ümber
- sügelus
- verejooks
- suurendus
- värvimuutused
- kuju muutus
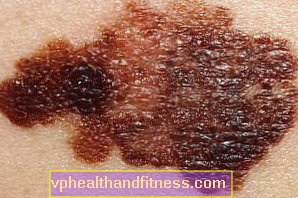
Sellistele onkoloogilist muret tekitavatele nevuse muutustele viitavad spetsialistid lühendiga ABCD, kus:
- A (inglise keelest assümmeetria) on asümmeetria, muutes sünnimärgi kuju ümmargusest asümmeetriliseks
- B (alates. piir) on karedad või sakilised
- C (inglise keelest värv) on värv, s.t värvimuutus, nt tumenemine, heledus või erinevad värvid ühel häbimärgistusel
- D (inglise keelest läbimõõt) on suurus - kõiki sünnimärke, mille läbimõõt on üle 6 mm, tuleks hoolikalt uurida
Mõnikord lisatakse ABCD süsteemi täiendav sümptom: E (kõrgendus) - pinna suurendamine ümbritseva epidermise kohal.
Kuidas melanoomi ära tunda?
Melanoomi korral sõltub prognoos kliinilisest tüübist, naha sissetungimise sügavusest ja kõige olulisemast tegurist - kahjustuse paksusest (infiltratsiooni sügavus vastavalt Breslow'le).
Tuleb lisada, et õhukesed melanoomid (Breslowi järgi <1 mm paksused) ei moodusta kahjustuse läheduses normaalse nahaga käegakatsutavat paksenemist. Hiljuti on välja pakutud, et kahjustuse läbimõõdu suurendamine (pikendamine või areng) on olulisem kui primaarse kahjustuse suurendamine.
Kui märkate häirivaid muutusi, pöörduge dermatoloogi poole - kahjuks on vajalik saatekiri. Kui sünnimärk hakkab sellest sügelema, koorima, veritsema või nõrguma, võite minna otse lähimasse onkoloogiakliinikusse - siis pole saatekirja vaja.
>>> Tehke viktoriin, et näha, kas teil on melanoomi oht
Melanoomiga võivad, kuigi väga harva, kaasneda paraneoplastilised sündroomid:
- dermatiit - dermatomüosiit, vitiliigo, süsteemne skleroderma, paraneoplastiline pemfigus, melanoos, acanthosis nigricans
- silma - melanoomiga seotud retinopaatia ( melanoomiga seotud retinopaatia)
- hematoloogiline - leukeemiline reaktsioon, eosinofiilia, neutropeenia
- metaboolne - hüperkaltseemia, Cushingi sündroom, hüpertroofiline artroos
- neuroloogiline - krooniline demüeliniseeriv polüneuropaatia
Melanoom: tüübid
Nime "melanoom" all on seda vähki 40 tüüpi. Neist 60 protsendil on teada kasvaja genotüüp, mis võimaldab arstidel valida kõige tõhusama ravivormi. Spetsialistid eristavad järgmisi melanoomi tüüpe (WHO klassifikatsioon):
- pindmine leviv melanoom (SSM, pindmine leviv melanoom) - esineb kõige sagedamini, arvatakse, et see moodustab umbes 60 protsenti juhtudest
- melanoom, mis esineb läätsekohas (helepruun nahamuutus), mida nimetatakse lentiginaalseks melanoomiks (LMN, pahaloomuline lentigo melanoom) - hinnanguliselt moodustab see kuni 20 protsenti juhtudest, suhteliselt kergetest, areneb paljude aastate jooksul, peamiselt eakatel; lähtepunktiks on lamedad kohvi- ja piimavärvi laigud, ebakorrapäraste piirjoonte ja värvaine ebaühtlase jaotumisega, läbimõõduga mitu kuni mitu tosinat millimeetrit, peamiselt näol ja avatud kohtades, pahaloomulise kasvaja esimene sümptom on käegakatsutavate sõlmede moodustumine
- nodulaarne melanoom (NM, nodulaarne melanoom) - arvatakse, et see moodustab umbes 5 protsenti juhtudest, see on värvunud, kiiresti kasvav sõlm, et haavandid, mis arenevad peamiselt peas, seljas ja kaelal, on meestel sagedasemad, metastaasid üsna kiiresti, 5-aastane ellujäämisperiood on (hoolimata ravist) umbes 30 protsenti
- jäsemete kaugete osade melanoom, subunguaalse, subungumaalse jäseme melanoom (ALM, acral lentiginous melanoom)
- sinine nevus melanoom sinine naevusest tekkiv melanoom)
- Melanoom sünnimärkidest (sünnimärgid) melanoom, mis tekib hiiglases kaasasündinud naievas)
- moolilaadne melanoom naevoidne melanoom)
Melanoom: diagnoos
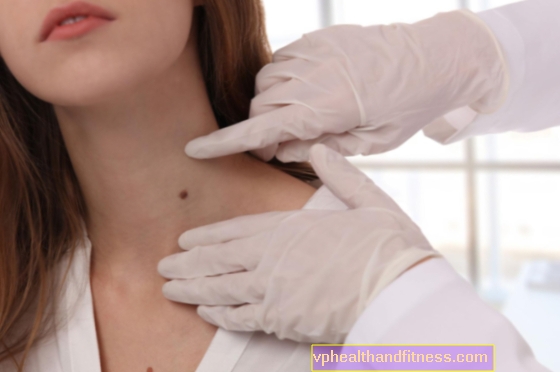
Kõige tähtsam on naha enesekontroll - kui tekib mõni ABCD (E) muutustest, peate pöörduma arsti poole. Esmane hindamine toimub dermatoskoobiga - optilise seadmega, mis visualiseerib sünnimärgi sügavamaid muutusi. Melanoomi kahtluse korral eemaldab arst terve nevuse terve naha varuga ja eemaldatud fragment saadetakse histopatoloogilisele uuringule, mis määrab haige koe tüübi ja haiguse edasiliikumise astme.
Teine uuring on nn ultraheli. piirkondlik lümfiringe, mis näitab, kas sõlmedes pole metastaase. Kui test ei anna selget vastust, eemaldatakse kontrollsõlm - esimene lümfisõlm lümfisoonte teel kasvajast lümfisüsteemi.
Täiendavad testid melanoomi progresseerumise hindamiseks hõlmavad järgmist:
- põhilised vereanalüüsid (täielik vereanalüüs, maksanalüüsid, laktaatdehüdrogenaasi - LDH aktiivsus)
- Rindkere röntgenülesvõte tagumistes eesmistes ja külgmistes vaadetes
- kõhuõõne ultraheli
- võib-olla piirkondlike lümfisõlmede ultraheli
Laiendatud diagnostika - CT või PET-uuringud - viiakse läbi patsientidel, kellel on diagnoositud III staadiumi nahamelanoomid (eriti kliiniliste lümfisõlmede metastaaside korral) või isoleeritud metastaasid kaugetesse elunditesse, samas kui kubeme lümfisõlmede metastaaside korral soovitatakse vaagna CT-uuringut .
Patsientidel, kellel on metastaasid melanoomist lümfisõlmedesse või naha tundmatust primaarsest kohast, otsitakse olemasolevat (või eelnevalt histopatoloogilise uuringuta eemaldatud) primaarset kahjustust (eriti peanahal, limaskestadel).
Melanoom: etapid
Melanoomi staadium on antud TNM-i klassifikatsioonis:
- T - esmane fookus, st nahakahjustus
- N - see räägib lümfisõlmede metastaaside olemasolust
- M - määratleb metastaaside esinemise kaugetesse elunditesse
TNM-skaala erinevad etapid, mille järgi arstid valivad parima ravi ja määravad prognoosi, on järgmised:
- aste 0 - kartsinoom in situ, see tähendab vorm, mis ei ületa epidermist ja on mitteinfiltreeruv
- I aste - selles etapis ei ole seotud lümfisõlmi, metastaase pole ja kasvaja haavandumise korral ei ületa 1 mm ja kui haavandit pole, siis see ei ületa 2 mm
- II etapp - melanoom esineb ainult lokaalselt; see aste jaguneb kolmeks klassiks, sõltuvalt primaarse kahjustuse paksusest:
A - kuni 2 mm paksuse haavandiga kahjustus ja kuni 4 mm haavandamata kahjustus
B - kuni 4 mm paksuse haavandiga kahjustus, ilma haavanditeta, võib olla suurem
C - haavandiga kahjustuse paksus ületab 4 mm - III etapp - piirkondlike lümfisõlmede metastaasid; on oluline kindlaks teha nende arv ja infiltreerumise tüüp
- IV etapp - haiguse kõige arenenum staadium, kus metastaasid tekivad kaugetes elundites, näiteks kopsudes või maksas.
Lisaks mängivad melanoomi diagnoosimisel olulist rolli melanoomi infiltratsiooni sügavuse hindamise skaalad. Need on:
- Breslow skaala
I etapp - infiltratsiooni sügavus <= 0,75 mm
II etapp - infiltratsiooni sügavus 0,76-1,5 mm
III etapp - infiltratsiooni sügavus 1,51-3,99 mm
IV etapp - infiltratsiooni sügavus> = 4 mm
- Clarki skaala
I aste - infiltratsioon piirdub epidermisega
II etapp - naha pealmist papillaarkihti hõivav infiltratsioon
III etapp - kogu papillaarkihti hõlmav infiltratsioon
IV etapp - naha retikulaarset kihti hõivav infiltratsioon
V aste - infiltratsioon hõlmab nahaalust kude
Melanoomi kliinilised etapid on esitatud allpool olevas tabelis:
| Kraad | Iseloomulik |
| 0 | epidermise ületav vorm ja mitteinfiltreeruv kartsinoom in situ |
| JA | lümfisõlmede puudumine, metastaasid puuduvad, kasvaja, mille haavand pole paksem kui 1 mm või ilma haavanditeta <2 mm |
| II | lümfisõlmede puudumine, metastaasid puuduvad, on 3 etappi (IIA, IIB, IIC), milles otsustavaks tunnuseks on algse kahjustuse paksus |
| III | metastaasid piirkondlikesse lümfisõlmedesse |
| IV | metastaasid kaugetes elundites, nt kopsudes ja maksas |
Diagnoosimisel on naha melanoom lokaalne kahjustus ligikaudu 80% -l patsientidest ja seda iseloomustab väga madal kordumise oht (3-15%). Piirkondlik edasijõudmise staadium esineb peamiselt umbes 15% -l, üldistusetapp aga umbes 5% -l patsientidest.
Melanoom: ravi
Melanoomi aastased kaudsed kogukulud (haiguse negatiivne mõju erialasele tegevusele) on umbes 250 miljonit Poola zlotti (võttes arvesse allahindlust, st tulevaste kulude madalamat nüüdisväärtust, väljendatuna tavapärase määraga 5% aastas) või umbes 380 miljonit Poola zlotti (ilma allahindlusteta). Valdav enamus kaudseid kulusid tuleneb enneaegsest suremusest pensionieelsel perioodil.
Melanoom on vähisurmade arvu poolest Poolas 20. kohal, Euroopa keskmine on 17. kohal!
Esimene etapp melanoomi ravimisel on operatsioon. See koosneb kasvaja radikaalsest ekstsisioonist kuni 2 mm paksuse melanoomi korral 1 cm laiuse terve naha varuga.
Kui infiltratsiooni paksus on suurem kui 2 mm, eemaldatakse 2-3 cm terve nahk, kusjuures üle kahe sentimeetri varu vähendab kohaliku kordumise määra, kuid ei paranda elulemust. Samuti peab kirurg eemaldama pindmise sidekoe, veendumaks, et vähirakke ei jääks.
Kui lümfisõlmed on suurenenud, eemaldatakse ka need. Väikeste kasvajate korral ei eemaldata fastsiat, hinnatakse ainult sentinelsõlme, see tähendab esimest sõlme kasvaja poolelt piirkondliku lümfisüsteemi suunas viivate lümfisoonte teelt. Operatsiooni järgmine etapp on haava sulgemine. Kui kirurg on pidanud palju nahka eemaldama, on vaja naha transplantaati, mis võetakse tavaliselt reiest.
Kaugelearenenud kujul - kui melanoom on ületanud naha-epidermise barjääri ja sattunud lümfisõlmedesse või muudesse elunditesse (levinud melanoom) - on peale operatsiooni vajalik toetav ravi. Sõltuvalt patsiendi seisundist kasutatakse järgmist:
- keemiaravi
- immunoteraapia
- kiiritusravi
Viimased aastad on toonud murrangu melanoomide ravis. Selle põhjuseks oli seose avastamine BRAF-i geenimutatsiooni ja melanoomi progresseerumise vahel. Need teadmised on võimaldanud välja töötada molekulaarselt suunatud ravi, mis hõlmab mutantse BRAF-i geeni poolt kodeeritud ebanormaalse valgu blokeerimist. Seda geeni leidub enam kui pooles melanoomihaigetest. Uus ravim (vemurafeniib) toimib, sulgedes vähirakkude ukse - nad ei saa programmeeritult toita ja surra. Tänu sellele kasvaja suuremaks ei kasva. Teraapia on efektiivne 90 protsendi ulatuses. haige.
- prefusioon keemiaravi
Isoleeritud jäseme perfusiooni kemoteraapiat kasutatakse juhul, kui metastaasid on tekkinud nahas või nahaaluskoes, kuid primaarse kasvaja servast kaugemal kui 2 cm. Teraapia põhineb vähivastaste ravimite suurte annuste manustamisel süsteemsest vereringest eraldatud jäsemele. Seejärel kuumutatakse jäseme temperatuurini 41–42 ° C, mis võimaldab vähirakke hävitada.
- kiiritusravi
Radioteraapiat kasutatakse melanoomide raviks, kui patsient ei saa (või ei nõustu) operatsiooni, ja kohaliku ravina, kui radikaalne operatsioon pole võimalik.
Radioteraapiat kasutatakse ka pärast operatsiooni abistava ravina, kui kahtlustatakse, et kasvajat pole tehnilistel põhjustel täielikult eemaldatud. See on ka palliatiivse ravi meetod, kui on tekkinud luumetastaasid.
Silmamuna melanoomi korral on kiiritusravi adjuvantravi. Melanoomide korral ei kasutata keemiaravi rutiinselt pärast operatsiooni adjuvandina. Põhjuseks on traditsiooniliselt kasutatava keemiaravi madal efektiivsus. Kui arst otsustab seda manustada, teevad nad seda tavaliselt vähi sümptomite leevendamiseks haiguse kaugelearenenud staadiumis.
- suunatud teraapia
Sihipärane teraapia tekitab suuri lootusi metastaasidega patsientide ja arstide endi seas. Kaasaegsed ravimid toimivad mitmel viisil. Nad suudavad mutantse BRAF-valgu neutraliseerida ja seeläbi peatada vähirakkude kasvu. Samuti võivad nad peatada haiguse, mis tuleneb mutatsioonidest C-kit geenis, pärssides selle valke, mis annavad signaali rakkude kasvule.
Kaasaegses onkoloogias on võimalik ka uusi ravimeid kombineerida teistes vähitüüpides edukalt kasutatavate ravimitega ja saada kaheastmeline plahvatusefekt. Selline kokteil stimuleerib tema enda immuunrakke, mis võitlevad aktiivselt vähiga ja hävitavad samaaegselt olemasolevaid vähirakke.
Hoiatus! Immunoteraapia, eriti selliste biomodulaatorite nagu interferoon kasutamisel, isegi kombinatsioonis keemiaraviga, ei anna oodatud tulemusi. See on sarnane vaktsiinidega, mis pole osutunud tõhusaks melanoomivastaseks relvaks.
Levinud (üldistatud) naha melanoom: ravi
Kaugelearenenud naha melanoomi ravi on keeruline ja ei too sageli oodatud tulemusi. Mõned levinud melanoomiga patsiendid kasutavad tavapäraseid ravimeetodeid - kemoteraapiat üksikute ravimitega (dekarbasiin, temosolomiid, nitrosourea derivaadid, plaatinaühendid, taksoidid, värvaine alkaloidid jne) ja mitme ravimiga programme (CDBT, BOLD, CVD, PC jt).
Vähi immunoteraapia on võimalik ka tsütokiinide (interferoon alfa2b, interleukiin-2) ja monoklonaalsete antikehade CTLA4 (ipilimumab), samuti keemiaravi kombinatsioonis immunoteraapiaga.
Üldise naha melanoomiga patsientide ravis kasutatakse ka melanoomi eksperimentaalseid ravimeetodeid (patsiente ravitakse kontrollitud kliinilistes uuringutes) ja siis võib see olla:
- uute tsütotoksiliste ravimite uurimine (nanoosakestega seotud paklitakseel, naatriumtasisulaam, sagopiloon jne)
- vanade ravimite kasutamine uues rollis (nt metronoomiline keemiaravi - katse saavutada antiangiogeenne toime manustamisviisi muutmisega)
- ravi molekulaarselt suunatud ravimitega (BRAF valgu inhibiitorid, MEK inhibiitorid, HSP inhibiitorid, KTI inhibiitorid, PI3K / Akt / TOR raja inhibiitorid, proteasoomi inhibiitorid)
- eksperimentaalne immunoteraapia (aktiivne: vaktsiinid, interleukiin-12, TNF, tremelimumab ja passiivne: TIL-, LAK-rakkude kasutamine)
Melanoom: adjuvantravi
Kliinilised juhised hõlmavad mitmeid uuenduslikke ravimeetodeid - immunoteraapiat ja molekulaarselt suunatud ravimeetodeid. Spetsiifiliste ravimite / ravirežiimide rakendatavus sõltub melanoomi staadiumist, mutatsioonide olemasolust ja ravijoonest.
Viimastel aastatel väärib melanoomi adjuvantravi erilist tähelepanu - ravi rakendatakse kohe pärast resektsiooni ja mitte ainult pärast haiguse taastumist.
Kliiniliste uuringute paljulubavad tulemused näitavad, et lähitulevikus saab terapeutiliseks standardiks süsteemne adjuvantravi kõrge riskiga melanoomiga patsientidel.
Mis see tegelikult on? Adjuvantravi on nn täiendav, mida kasutatakse kohe pärast kirurgilist ravi
haiguse kordumise (lokaalse kordumise ja kaugete metastaaside) riski vähendamiseks, mis parandab patsiendi prognoosi.
Kliinilistes uuringutes on adjuvantravi korral retsidiivi või surma riski vähenemine vahemikus 25% kuni 51%. On mitmeid alternatiivseid adjuvantravi, mille kliinilised uuringud on kavandatud erinevalt. Pembrolizumabi, dabrafeniibi kombinatsioonis trametiniibi ja ipilimumabiga (selles näidustuses registreeris ainult USA Toidu- ja Ravimiamet) võrreldi platseeboga, nivolumabi aga aktiivse võrdlusravimiga (ipilimumab).
Melanoom: prognoos
Primaarse kahjustuse (primaarse kahjustuse ekstsisiooniga biopsia) ja metastaaside varajane tuvastamine piirkondlikesse lümfisõlmedesse (kontrollsõlmede biopsia) pakub ainulaadset võimalust naha melanoomi raviks. Diagnoosimise ajal lokaliseerub nahamelanoom umbes 80 protsendil patsientidest, piirkondlik 15 protsendil ja üldistus 5 protsendil patsientidest.
Kahjuks ei ole metastaatilise melanoomiga patsientidel adjuvant- ja palliatiivravi edusammud endiselt rahuldavad. Viie aasta elulemus on varases melanoomis 60–90 protsenti, piirkondlikus staadiumis 20–70 protsenti ja üldises staadiumis 5–10 protsenti.
Parim prognoos leitakse naha, nahaaluskoe ja kaugete lümfisõlmede metastaasidega patsientidel.
Järgmised tegurid mõjutavad prognoosi negatiivselt: infiltraadi paksus - kordumise ja ebasoodsa prognoosi oht suureneb primaarse melanoomi infiltratsioonisügavuse iga millimeetri ja haavandi ilmnemisega primaarse kahjustuse kohas. LDH (laktaatdehüdrogenaasi) kontsentratsiooni suurenemine diagnoositud levikuga patsientidel on väga ebasoodne prognostiline tegur, hoolimata metastaatiliste kahjustuste arvust ja asukohast.
Ligi 1/3 melanoomiga patsientidest sureb Poolas
- Austraalias kannatab melanoomi all peaaegu 8–10 korda rohkem inimesi kui Poolas, kuid sama palju sureb. Seal avastatakse see palju varem. Austraallased teavad, et peaksite oma nahka jälgima ja arstile palju varem teatama - ütleb uudisteagentuur Newseria Piotr Rutkowski, onkoloogikirurg, onkoloogiakeskuse pehmete kudede, luu- ja melanoomakasvajakliiniku osakonna juhataja - Instytut im. Maria Skłodowskiej-Curie Varssavis, Poola onkoloogilise kirurgia seltsi Czerniaki akadeemia teadusnõukogu esimees. - 80 protsenti patsiendid paranevad, kuid see on ikkagi hullem kui Saksamaal või USA-s, sest alustame halvemast punktist - keskmise paksusega 1,8 mm melanoomiga ning USA-s või Saksamaal on keskmine paksus 0,8 mm. See muudab meie tulemused halvemaks.
Allikas: lifestyle.newseria.pl
Tasub teadaKuidas vältida melanoomi? Nõustas prof. Lidia Rudnicka, Varssavi sise- ja haldusministeeriumi dermatoloogiakliiniku juhataja.
- Kas riided kaitsevad kiirte eest?
Jah, aga ainult punktini. Vaadake neid lihtsalt vastu valgust. Läbipaistev kangas laseb kiired läbi. Arvatakse, et rõivad kaitsevad nagu filter 15. Nii et ainult varjamiseks ei piisa, kuigi see on väga vajalik.
- Millised mutid peaksid meid panema dermatoloogi külastama?
Sünnimärgid, mis kasvavad kiiresti. Nende läbimõõt on üle 6 mm, ebakorrapärane, asümmeetriline, ebaühtlaste servadega. Nad muudavad värvi: hallikaspruunist mustani. Kõige sagedamini on melanoom tumepruun või must, kuid juhtub nahavärvi melanoom ja see on kõige ohtlikum, sest seda märgatakse ja tunnustatakse hiljemalt.
- Kas melanoom esineb ainult sünnimärkide kohas?
Kõige sagedamini. Kuid see võib areneda ka siledal nahal. See võib tekkida ka keha sees, kõikjal, kus leidub melanotsüüte, s.o rakke, mis toodavad nahapigmenti, melaniini. Neid leidub ka suguelundite ja suu limaskestadel. Melanotsüüdid, mis võivad muutuda pahaloomuliseks, on ka silmamunal, nii et ärge unustage päikesekreemi kandma.
- Kas eemaldame alati häiriva sünnimärgi?
Profülaktiliselt eemaldame mutid, mis puutuvad kokku pideva ärritusega: peanahal, jalgadel ja suguelundite piirkonnas. Kui kahtlustame melanoomi, eemaldame selle kiiresti.
- Kas mooli eemaldamise protseduur on keeruline?
See võtab umbes 30 minutit, seda tehakse kohaliku tuimestusega ja kohe pärast seda saate naasta oma igapäevaste ülesannete juurde. Korraga eemaldatakse kuni kolm sünnimärki.
- Pärast muti lõikamist on alati arm?
Näo, kaeluse, käe tagumine osa haav suletakse liimi või nn ribaga. Pärast protseduuri pole peaaegu mingit jälge. Arm jääb õmbluste asetamise kohale (paksemale nahale, mis muutub pingul).
- Kas solaariumi kasutamisel riskime ka melanoomiga?
Jah, isegi rohkem kui päikese käes päevitamine ilma päikesekreemita. Maailma Terviseorganisatsioon on andnud soovitusi neile, kes kasutavad solaariumi. Esiteks on see päevitamismeetod mõeldud ainult tervetele inimestele. Teiseks teeb WHO ettepaneku, et seda peaksid vältima väga ilusa jume, arvukate nahal pigmenteerunud laikude ja rohkete freckidega inimesed. Samuti on oluline naha korralik ettevalmistamine: niisutage seda intensiivselt. Eksperdid teevad lõpuks ettepaneku, et me ei peaks veetma solaariumis rohkem kui 23–30 minutit aastas!
- Nahatestid - kui tihti?
Tervetel ja alla 40-aastastel inimestel, kellel pole mooli, tuleks nahka testida iga kolme aasta tagant. Vanemad igal aastal. Kui aga kellelgi on palju sünnimärke, tuleks neid kontrollida iga kolme kuu tagant. Peate ise jälgima, kas need kasvavad, muudavad kuju ja värvi. Kui midagi sellist märkame, näitame muutuvaid sünnimärke alati arstile. Eelistatult dermatoloog.
Allikad:
- Nahamelanoomid - toimetanud: Piotr Rutkowski, Piotr J. Wysocki, autorite meeskond: Piotr Rutkowski, Piotr J. Wysocki, Anna Nasierowska-Guttmejer, Urszula Grzesiakowska, Krzysztof Herman, Zbigniew I. Nowecki, Wojciwit Kalkomasz , Renata Zaucha, Lidia Rudnicka, Maciej Krzakowski
- Riiklik vähiregister



-porada-eksperta.jpg)

.jpg)









 Vaata rohkem fotosid Melanoom 4 Melanoom on nahavähk, mida on endiselt raske tõhusalt ravida. Ennetusel on kõige olulisem roll võitluses selle vastu
Vaata rohkem fotosid Melanoom 4 Melanoom on nahavähk, mida on endiselt raske tõhusalt ravida. Ennetusel on kõige olulisem roll võitluses selle vastu